TORRE DE LAPAROSCOPIA
Para la vídeo laparascopia es necesario un monitor, fuente
de luz, camara de video, insuflador de co2, equipo de succión e irrigación,
videogravadoras y generadores de corriente eléctrica.
El éxito de un procedimiento y la seguridad del
paciente depende del uso apropiado y del conocimiento de las posibilidades
y limitaciones de esta nueva tecnología.
Monitor
Recibe directamente la señal copiada por la cámara, tiene
mas resoluciones que un televisor convencional 450 líneas de resolución, a
fin de que la imagen conserve sus colores y nitidez próxima a la visión
directa, el excesivo brillo a las pantallas se regulan y controlan mejor si se
disminuye la iluminación general del salón.
Fuente de luz
Los procedimientos laparoscópicos terapéuticos requieren de
una intensidad luminosa acorde con el procedimiento a efectuar. La fuente de
luz fría storz modelo 450 v es la más utilizada. Puede ser controlada en forma
manual o automática. Al estar conectada a una unidad de vídeo queda
controlada por este, siendo regulada la intensidad luminosa en
forma automática de acuerdo a los requerimientos del procedimiento. Es
interesante destacar que la regulación automática de la intensidad de la luz
depende entre otros actores como el diámetro de la óptica utilizada.
Cámara de vídeo
Es un elemento fundamental que permite aplicar las imágenes
permitiendo la realización del procedimiento con mayor efectividad y eficacia.
La resolución de la cámara viene definida por una básica de imagen y por la
línea de posición generados por chips.
La video cámara mas sofisticada ofrece imágenes de gran
claridad, las cámaras tambien pueden ofrecer imágenes tridimensionales, pero
por sus altos costos no se ha conseguido su uso generalizado, son de fácil
manejo, bajo peso, impermeables, permite la esterilización en autoclave y
soluciones esterilizantes.
Insuflador
de co2
El insuflador es un equipo electrónico que permite la
creación del neumoperitoneo al inyectar un gas (actualmente co2) en la cavidad
abdominal. Esto es una etapa fundamental en la cirugía Laparoscópica ya que
proporciona el campo operatorio. El insuflador debe estar provisto de una
fuente de co2, idealmente un balón de 35 kg. Que permite movilizarlo con
relativa facilidad y proporciona una gran autonomía de uso. El aparato se
conecta al paciente a través de un tubo siliconado estéril en cuyo extremo se
conecta la aguja de veress.
La presión a la que se debe trabajar laparoscópicamente es
máximo 12 mm de Hg. Esta presión se debe mantener constante, lo que se logre a
través del insuflador, aparato que inyecta co2 en la cavidad peritoneal a un
flujo variable (dependiendo de la necesidad se regula automáticamente por
sistemas electrónicos).
Equipo de succión - irrigación
Va conectado a la unidad central con una válvula doble que
permite por un lado la entrada de solución salina de alta presión (750mm hg)
con el objetivo de facilitar la disección de planos líquidos y por otro lado
una conexión al equipo de aspiración central el cual aspira los líquidos que se
encuentran en el sitio de trabajo y que interrumpan la visualidad del campo
quirúrgico.
Generadores de
corriente eléctrica
Permite mantener la energía necesaria durante el
procedimiento con los respectivos polos a tierra para evitar, corto circuitos
que puedan afectar directamente al paciente como quemaduras.
SUTURA MANUAL EN CIRUGÍA LAPAROSCÓPICA
A) Confección del lazo corredizo
En primer lugar medimos la longitud que
deseamos que tenga la sutura monofilamento. Tiene que tener una longitud que
sea cómoda de manejo, no excesivamente larga (aproximadamente 20 – 23 cm).
A partir de esa
distancia se le da dos vueltas al hilo distal alrededor de los dedos índice y
corazón de la mano izquierda, se pasa el hilo proximal entre los dos círculos
de hilo formados y se extrae por el lado opuesto con lo que se forma un lazo al
tirar del cabo distal apretando las dos vueltas de hilo en la base del lazo y
con eso ya está formado el lazo corredizo. Tiene la particularidad
de que corre, se desliza y aprieta cuando tiramos del cabo proximal (el de la
aguja) pero no se desliza cuando tiramos del cabo distal.
Introducimos el
hilo por el trócar de 12 mm con la pinza pasada a través del lazo.
con esta maniobra se desliza el lazo a lo largo de la pinza y del hilo que tenemos cogido con lo que ya se ha formado el primer nudo. Tan sólo hay que tirar del hilo para que se apriete el nudo y quede firme.
B) Nudo
corredizo para finalizar la sutura continua
La finalización de la sutura la
facilitamos realizando un nudo corredizo. Para ello en el último punto
introducimos el porta a través de la última lazada.
cogemos el hilo y lo pasamos a través de la lazada formando un bucle.
volvemos a pasar el porta por dicho bucle y cogemos el hilo cerca de la aguja pasándolo a su través con lo que queda formado un nudo corredizo que tan sólo hay que apretar.
CIRUGÍA
ENDOSCÓPICA GINECOLÓGICA
La endoscopia ginecológica es una disciplina quirúrgica que
emplea instrumentos ópticos, especialmente diseñados para ayudar al diagnóstico
de los desórdenes o patologías más frecuentes en la mujer, como es el caso de
ciertas causas de infertilidad, de pequeñas hemorragias vaginales o pólipos
endometriales, entre otros. La endoscopia ginecológica utiliza para estos fines
la histeroscopia y la laparoscopia.
Ventajas de la cirugía endoscópica ginecológica
La recuperación es mejor y más rápida que en la cirugía clásica, ya que las
intervenciones son muy breves y el ingreso en el centro médico es de muy breve
duración, de modo que la posibilidad de infecciones postoperatorias es menor
que en la cirugía convencional.
Se generan, asimismo, menos gastos y puede realizarse en unidades
quirúrgicas de pequeño tamaño, por lo que el coste de los procedimientos es
menor que si éstos tienen lugar en hospitales o en clínicas de gran tamaño.
Cabe destacar que las técnicas quirúrgicas que se emplean son modernas y
cuidadosas, y que los procedimientos anestésicos permiten una rápida
recuperación y tienen muy pocos efectos secundarios.
Utilidad
de la cirugía endoscópica ginecológica
Mediante endoscopia ginecológica es posible conocer
sin intervenciones quirúrgicas el origen de hemorragias vaginales o
alteraciones anatómicas. Podemos discernir entre:
- Alteraciones del endometrio (atrofias o hiperplasias).
- Pólipos endometriales.
- Adherencias del endometrio.
- Tabiques uterinos o malformaciones de útero.
- Miomas (tumoraciones benignas).
La cirugía
endoscópica ginecológica permite operar sin ingreso:
- Endometriosis.
- Tumores de ovarios.
- Es el método más rápido para realizar una ligadura de trompas.
- Se utiliza muy eficazmente para el diagnóstico de ciertos casos de infertilidad.
INSTRUMENTAL BASICO
Aguja de veress
Aguja de veress
Instrumento utilizado generalmente para realizar el neumoperitoneo
en la práctica de la cirugía laparoscópica mediante la técnica cerrada, aunque
puede utilizarse para la punción de cualquier cavidad corporal. Es un trocar
especial provisto de una cánula externa que acaba en una punta biselada y en su
interior está provisto de un émbolo con punta roma, dotado de un resorte, que
se dispara y exterioriza en respuesta a una disminución de la presión cuando la
aguja, después de atravesar la pared abdominal, llega a la cavidad peritoneal,
evitando así la lesión de vasos y vísceras intraabdominales.
Trocares (trocar)
Instrumento en forma de lápiz con punta afilada
en su extremo. Utilizados típicamente dentro de un tubo hueco conocido como
camisa o canula para crear puertos de entrada a través del cual se introduce el
manguito. Los mas utilizados son los de 5mm, 10mm 12mm.
- Trocar de Hasson: De extremo romo, que se introduce
mediante una incisión
- Trocar Optiview: Posee en la punta un sistema
de lentes prismáticos, que permite ir perforando los diferentes tejidos
desde la aponeurosis hasta el interior del abdomen e introducir la óptica
- Visiport: Trocar que lleva en su extremo una
lente y una cuchilla que se acciona con un gatillo para cortes
micrométricos que permiten al introducir la óptica.
Pinza Grasper
Pinza Forceps
Pinza Babcock
Tijeras endoscópicas
Aguja de punción – aspiración
Pinza bipolar
Pinza monopolar
Espatula monopolar
Canula de succion - irrigacion
Cánula intrauterina
Pinza de biopsia
Indicaciones
- Esterilización tubárica
- Embarazo ectópico (EE)
- Masas anexiales
- Endometriosis
- Miomectomia laparoscópica
- Histerectomía laparoscópica
- Enfermedad pélvica inflamatoria
- Infertilidad
- Tumores benignos de ovario
- Linfadenectomia pélvica
Ventajas
- Mínima invasiva
- Menor incidencia de complicaciones (menor dolor, menor riesgo de infección)
- Recuperación más rápida
- Magnificación del campo
- Mejor estética
Desventajas
- No permite el uso del tacto
- Mayor costo
- Cansancio por posición
Contraindicaciones
Absolutas:
- Peritonitis
- Patologías cardiorrespiratorias severas
- Tumoraciones abdominopelvicas grandes (embarazo avanzado)
- Radioterapia
- Operaciones extensas por: fistulas intestinales, cáncer avanzado y afecciones urológicas complejas
Relativas:
- Obesidad
- Trastornos inflamatorios intestinales
- Cirugía previa
- Hernias grandes o complejas (hernia hiatal)
- Obstrucción intestinal o íleo
- Tratamiento anticoagulante
EMBARAZO ECTÓPICO
Es un embarazo que ocurre por fuera de la matriz (útero). Es una afección potencialmente mortal para la madre.
Localización:
1. Embarazo Tubárico 98,3 %
- Ampular 79,6 %
- Ístmico 12,3 %
- Fímbrico 6,2 %
- Intersticial 1,9 %
2. Embarazo Extratubárico 1,7 %
- E. Ovárico: intrafolicular o intersticial 0’15 %
- E. Abdominal: primario o secundario 1’4 %
- E. Cervical 0’15 %
Factores de riesgo
- Cirugía tubárica previa
- Esterilización tubárica
- Embarazo ectópico previo
- Exposición intrauterina a dietilestilbestrol (DES)
- Uso de dispositivos intrauterinos (DIUs)
- Cirugía pelvina previa
- Infertiliad previa
- Infección pelviana previa
- Promiscuidad sexual
- Tabaquismo
- Duchas vaginales
- Edad del primer coito < de 18 años
Síntomas
Usted puede sentir síntomas tempranos de embarazo, como sensibilidad mamaria o náuseas. Otros síntomas pueden abarcar:
- Sangrado vaginal anormal
- Lumbago
- Cólico leve en un lado de la pelvis
- Ausencia de periodos
- Dolor en la parte inferior del abdomen o en la zona de la pelvis
Si la zona alrededor del embarazo anormal presenta ruptura y sangra, los síntomas pueden empeorar. Estos pueden abarcar:
- Desmayo o sensación de desmayo
- Presión intensa en el recto
- Presión arterial baja
- Dolor en el área del hombro
- Dolor agudo, súbito e intenso en la parte inferior del abdomen
Pruebas y exámenes
El médico
llevará a cabo un examen pélvico que puede mostrar sensibilidad en dicha área.
Se realiza
una prueba de embarazo y una ecografía vaginal.
La GCH es
una hormona que normalmente se produce durante el embarazo. El chequeo de los
niveles de esta hormona en la sangre (prueba de GCH
cuantitativa en sangre) puede diagnosticar el embarazo. Si el nivel
sanguíneo de GCH no se está elevando lo suficientemente rápido, el médico puede
sospechar de un embarazo ectópico.
Tratamiento
quirúrgico
salpingostomia
laparoscópica: Indicada cuando se quiere preservar la
fertilidad y la otra trompa se encuentra dañada o ausente, siempre que las
características del EE lo permitan. Se realiza incisión monopolar de 1-2 cm en
el borde antimesentérico, e inserción del irrigador-aspirador disecando y
extrayendo el EE. Hemostasia cuidadosa de los bordes de la incisión con energía
bipolar, dejándola abierta.
Salpingectomia
laparoscópica: lo más frecuente, y el tratamiento de
elección si:
- EE roto.
- No existe deseo de futura fertilidad, pudiendo realizar en el mismo acto ligadura tubárica contralateral si existe deseo de esterilización.
- Hemorragia incoercible tras salpingostomía.
- EE recidivante sobre la misma trompa.
- EE persistente.
Se realiza electrocoagulación
bipolar y sección de la trompa entre el útero y el EE, y del mesosalpinx,
preservándolo en su mayor medida.
Anexectomia
laparoscópica: es una cirugía en la que se extirpa una
o ambas trompas de Falopio junto con los ovarios. Esta cirugía se realiza para
extirpar quistes, tumores, adherencias o bloqueos, así como tratar infecciones
de trompas y ovarios. También en procesos de gestación donde el huevo
fertilizado crece fuera del útero lo que se conoce como un embarazo ectópico o
inclusive puede necesitarse de la cirugía para que los ovarios dejen de
producir hormonas que aumenten los riesgos del cáncer de mama y ovárico.
TUMOR
DE OVARIO
Es un tipo de cáncer que comienza en los ovarios, los órganos
reproductores femeninos que producen los óvulos.
Causas
El cáncer ovárico es el quinto cáncer más común entre las
mujeres. Provoca más muertes que cualquier otro cáncer del aparato reproductor
femenino.
La causa del cáncer ovárico se desconoce.
El riesgo de sufrir cáncer ovárico incluye cualquiera de
los siguientes factores:
- Cuantos menos hijos tenga una mujer y cuanto más tarde en su vida dé a luz, más alto será el riesgo de presentar este tipo de cáncer.
- Las mujeres con antecedentes personales de cáncer de mama o antecedentes familiares de cáncer de mama o cáncer de ovarios tienen un mayor riesgo de sufrir este tipo de cáncer, debido a anomalías en los genes BRCA1 o BRCA2.
- Las mujeres que toman estrogenoterapia solamente (no con progesterona) durante 5 años o más pueden tener un riesgo más alto de cáncer ovárico. Sin embargo, las pastillas anticonceptivas disminuyen el riesgo de este cáncer.
- Los fármacos para la fertilidad probablemente no incrementan el riesgo de cáncer ovárico.
- Las mujeres mayores tienen un riesgo más alto de padecer cáncer ovárico. La mayoría de las muertes por este tipo de cáncer se presentan en mujeres de 55 años en adelante.
Síntomas
Los síntomas de cáncer ovárico son con frecuencia vagos y
tanto las mujeres como los médicos generalmente se los atribuyen a otras
afecciones más comunes. Cuando el cáncer se diagnostica, el tumor a menudo se
ha diseminado más allá de los ovarios.
Acuda al médico si tiene los siguientes síntomas
diariamente durante más de unas pocas semanas:
- Distensión o hinchazón del área abdominal.
- Dificultad para comer o sentirse lleno rápidamente (saciedad temprana).
- Dolor pélvico o abdominal bajo. La zona puede sentirse "pesada" (pesadez pélvica).
Otros síntomas también son posibles con el cáncer ovárico,
sin embargo, estos síntomas son igualmente comunes en mujeres que no tienen
cáncer:
- Ciclos menstruales anormales.
- Síntomas digestivos como falta de apetito, indigestión, náuseas y vómitos, estreñimiento, y aumento de gases.
- Dolor de espalda por razones desconocidas que empeora con el tiempo.
- Sangrado vaginal que ocurre entre periodos.
- Pérdida o aumento de peso.
Otros síntomas que pueden ocurrir con esta enfermedad son:
- Crecimiento excesivo del vello que es áspero y oscuro.
- Ganas repentinas de orinar.
- Necesidad de orinar con más frecuencia de lo normal (aumento de la polaquiuria o tenesmo vesical).
Pruebas
y exámenes
Un examen físico con frecuencia es normal. Con el cáncer
ovárico avanzado, el médico puede encontrar un abdomen hinchado con frecuencia
debido a la acumulación de líquido (llamado ascitis).
Un examen de la pelvis puede revelar una masa
abdominal o en el ovario.
Un examen de
sangre para CA-125 no se considera una buena prueba de detección
de cáncer ovárico. Sin embargo, se puede hacer si una mujer:
- Tiene síntomas de este tipo de cáncer.
- Ya le han diagnosticado el cáncer para determinar qué tan bien está funcionando el tratamiento.
Otros exámenes que se pueden hacer incluyen:
- Química sanguínea y hemograma completos.
- Prueba de embarazo (GCH en suero).
- Tomografía computarizada o resonancia magnética de la pelvis o del abdomen.
- Ecografía de la pelvis.
Con frecuencia se hace una cirugía
como una laparoscopia pélvica. Se hará una biopsia para ayudar a hacer el
diagnostico.
Ningún examen imagenológico ni de laboratorio alguna vez ha
demostrado que pueda detectar o diagnosticar el cáncer ovárico en sus etapas
iniciales, así que no se recomienda ninguna prueba de detección estándar en
este momento.
Tratamiento
La cirugía se utiliza para tratar todas las fases o
estadios del cáncer ovárico. Para los estadios iniciales, la cirugía puede ser
el único tratamiento. La cirugía puede implicar la extirpación de ambos ovarios
y las trompas de Falopio, el útero u otras estructuras en el abdomen o la
pelvis.
La quimioterapia se
utiliza después de la cirugía para tratar cualquier cáncer remanente. También
se puede emplear si el cáncer reaparece (recaída). La quimioterapia puede ser
aplicada de manera intravenosa (a través de IV). O puede ser inyectada
directamente en la cavidad abdominal (intraperitoneal o IP).
DOLOR PÉLVICO CRÓNICO
Se entiende por dolor pélvico crónico el dolor de
localización pélvica, es decir en el abdomen bajo, que evoluciona por un
periodo superior a 6 meses.
A pesar de que, en numerosas ocasiones, se intentan
atribuir los síntomas dolorosos a causas orgánicas específicas, no es fácil
clasificar de manera simple las causas del dolor pélvico crónico.
Puede llegar a resultar muy incapacitante para la mujer y
es por eso que hay que ser minuciosos a la hora de diagnosticarlo e indicar el
tratamiento idóneo en cada caso.
Causas
Básicamente las causas pueden dividirse en dos grupos:
cíclicas y no cíclicas, lo que puede ayudar a discernir si hay un origen del
dolor relacionado con el ciclo menstrual o no.
Causas predominantemente no cíclicas:
- Enfermedad pélvica inflamatoria.
- Adherencias pélvicas.
- Malposición uterina: neoplasias de aparato genital.
- Trastorno músculo-esqueléticos.
- Alteraciones gastrointestinales.
- Patología urinaria.
- Factores psicológicos.
- Sin anomalías orgánicas demostrables.
Causas predominantemente cíclicas:
- Dolor de la ovulación.
- Dismenorrea primaria.
- Dismenorrea secundaria: endometriosis, adenomiosis, endometritis, estenosis cervical y leiomioma.
- DIU.
- Síndrome premenstrual.
Síntomas
más habituales
- Sangrado menstrual abundante.
- Sangrado entre menstruaciones.
- Ausencia de menstruación.
- Dolor persistente en abdomen bajo
Diagnostico
Un dolor que persiste más allá de 6
meses debe ser investigado, tanto desde el punto de vista somático como del
psicosocial.
Debe realizarse con un correcto
interrogatorio extenso y preciso. Resulta imprescindible un buen examen clínico
y realización de una analítica de laboratorio mínima. Como pruebas diagnósticas
destaca la ecografía pélvica, mejor si se realiza con sonda vaginal,
la laparoscopia, que permite el examen directo de la pelvis. Otras
exploraciones como la resonancia magnética pueden ser útiles.
Una vez evaluado correctamente el
dolor, si se ha encontrado una causa específica, el tratamiento de esta causa
es lo primordial para el éxito terapéutico.
Tratamientos
Generalmente, se iniciará mediante un tratamiento
farmacológico en aquellos casos de un dolor de origen no canceroso.
En primer lugar, han de utilizarse los salicilatos. En
caso de que fracasen, la siguiente opción terapéutica son los antiinflamatorios
no esteroideos.
En tercer lugar, nos encontramos con la terapia
adyuvante con antidepresivos tricíclicos, siendo el último paso el empleo de
opiáceos si no se han obtenido buenos resultados, con todos los medicamentos
anteriormente mencionados.
En algunos casos, el tratamiento ha de ser quirúrgico
específico, según aquellas situaciones en las que se haya encontrado una
aparente o posible causa del dolor, como por ejemplo la liberación de
adherencias, la fijación uterina, la propia histerectomía.
En otras ocasiones, se realizará un
tratamiento quirúrgico de las vías del dolor con la finalidad de seccionar los
nervios que transmiten las sensaciones dolorosas.
ENDOMETRIOSIS
La
endometriosis ocurre cuando las células del revestimiento del útero (matriz)
crecen en otras zonas del cuerpo. Esto puede causar dolor, sangrado abundante,
sangrado entre periodos y problemas para quedar embarazada
Todos los meses, los ovarios de una mujer producen hormonas que le ordenan
a las células del revestimiento del útero (matriz) hincharse y volverse más
gruesas. El útero elimina estas células junto con sangre y tejido a través de
la vagina cuando usted tiene el periodo.
La endometriosis ocurre cuando estas células crecen por fuera del útero en
otras partes de su cuerpo. Este tejido se puede pegar a:
- Ovarios
- Intestinos
- Recto
- Vejiga
- Revestimiento de la zona pélvica
Igualmente, puede crecer en otras zonas del cuerpo.
Estos crecimientos permanecen en su cuerpo, no se eliminan cuando se tiene
el periodo. Pero, al igual que las células en el útero, estos crecimientos
reaccionan a las hormonas de los ovarios. Crecen y sangran cuando usted tiene
el periodo. Con el tiempo, los crecimientos pueden agregar más tejidos y
sangre. La acumulación de sangre y tejidos en el cuerpo provoca dolor y otros
síntomas.
Causas
No se sabe qué causa la endometriosis. Una idea es que cuando usted tiene
su periodo, las células pueden regresar a través de las trompas de Falopio
hasta la pelvis. Una vez allí, se fijan y se multiplican. Sin embargo, este
flujo retrógrado del periodo se produce en muchas mujeres. Los investigadores
piensan que el sistema inmunitario en las mujeres con endometriosis puede causar
la afección.
La endometriosis es común. A veces, puede ser hereditaria (se pasa de
madres a hijas). Probablemente comienza cuando una mujer empieza a tener
periodos. Sin embargo, generalmente no se diagnostica sino hasta los 25 a 35
años de edad.
Usted es más propensa a presentar endometriosis si:
- Tiene una madre o hermana con esta enfermedad.
- Comenzó la menstruación a una edad temprana.
- Nunca ha tenido hijos.
- Tiene periodos menstruales frecuentes o estos duran 7 días o más.
- Tiene un himen cerrado, que bloquea el flujo de sangre menstrual durante el periodo.
Síntomas
El dolor es el principal síntoma de la endometriosis. Usted puede tener:
- Periodos dolorosos.
- Dolor abdominal bajo antes y durante la menstruación.
- Retorcijones (cólicos) por una o dos semanas antes y durante la menstruación (pueden ser permanentes y de sordos a muy fuertes).
- Dolor durante o después de la relación sexual.
- Dolor con las deposiciones.
- Dolor pélvico o lumbago (dolor en la parte baja de la espalda) que puede presentarse en cualquier momento.
Es posible que no se manifieste ningún síntoma. Algunas mujeres con mucho
tejido en la pelvis no sienten absolutamente ningún dolor, mientras que otras
con enfermedad leve presentan dolor intenso.
Pruebas y exámenes
El médico llevará a cabo un examen físico, que incluirá un examen de la
pelvis. A usted le pueden hacer uno de estos exámenes para ayudar a
diagnosticar la enfermedad:
Ecografía transvaginal
Laparoscopia pélvica
Tratamiento
Aprender a manejar sus
síntomas puede hacer más fácil la vida con endometriosis.
El tipo de
tratamiento que reciba depende de:
- Su edad.
- La gravedad de los síntomas.
- La gravedad de la enfermedad.
- Si se desean o no hijos en el futuro.
Existen
distintas opciones de tratamiento.
Analgésicos
Si usted
tiene síntomas leves, quizás pueda manejar los cólicos y el dolor con:
- Ejercicio y técnicas de relajación.
- Analgésicos de venta libre. Estos incluyen ibuprofeno (Advil), naproxeno (Aleve) y paracetamol (Tylenol).
- Analgésicos (calmantes del dolor) recetados, de ser necesario, para un dolor más fuerte.
- Exámenes médicos regulares cada 6 a 12 meses para que su médico pueda verificar que la enfermedad no está empeorando.
Hormonoterapia
Estos
medicamentos pueden evitar que la endometriosis empeore. Pueden administrarse
como píldoras, aerosol nasal o inyecciones. Sólo las mujeres que no están
tratando de quedar embarazadas deben optar por esta terapia. La terapia
hormonal le impedirá quedar embarazada. Una vez que usted suspenda la terapia,
podrá quedar embarazada nuevamente.
- Píldoras anticonceptivas: Con esta terapia, usted toma pastillas durante 6 a 9 meses sin parar. Tomar estas pastillas alivia la mayoría de los síntomas. No obstante, no previenen la cicatrización ni tratan cualquier daño que ya se haya producido.
- Pastillas o inyecciones de progesterona: Este tratamiento ayuda a encoger los tumores (crecimientos). Sin embargo, los efectos secundarios pueden incluir aumento de peso y depresión.
- Medicamentos agonistas de gonadotropina: Estos medicamentos impiden que los ovarios produzcan la hormona estrógeno. Esto provoca un estado similar a la menopausia. Los efectos secundarios incluyen sofocos, resequedad vaginal y cambios de humor. El tratamiento se limita generalmente a 6 meses porque puede debilitar sus huesos.
Cirugía
Su proveedor
de atención puede recomendar cirugía si usted tiene dolor intenso que no mejora
con otros tratamientos.
- La laparoscopia: ayuda a diagnosticar la enfermedad y también puede eliminar tumores y tejido cicatricial. Ya que sólo se hace una pequeña incisión en el abdomen, usted sanará más rápidamente que con otros tipos de cirugía.
- La laparotomía: consiste en hacer una gran incisión (corte) en el abdomen para extraer tumores y tejido cicatricial. Es una cirugía mayor, así que la curación tarda más tiempo.
- La laparoscopia o laparotomía: puede ser una buena opción si desea quedar embarazada, porque trata la enfermedad y deja sus órganos en su lugar.
- La Histerectomía: es la cirugía para extirpar el útero, las trompas de Falopio y los ovarios. Si no se extirpan los ovarios, los síntomas pueden regresar. A usted le practicarían esta cirugía sólo si tiene síntomas graves y no desea tener hijos en el futuro.
HISTERECTOMIA POR LAPAROSCOPICA
Se denomina a la extirpación del útero que se efectúa mediante una endoscopia del abdomen (laparoscopia), de ahí que también se denomina “histerectomía laparoscópica”.
Instrumentos especiales dotados con cámara e iluminación
muestran el área que se está operando ampliada en una pantalla y garantizan
unas condiciones de visibilidad perfectas.
Indicaciones
Los diferentes tipos de histerectomía laparoscópica pueden ser realizados de acuerdo a cada patología y a la experiencia del ginecólogo. El proceso de entrenamiento para realizar la histerectomía laparoscópica es largo; el cirujano debe ser experto en laparoscopia y progresivamente escogerá pacientes de menor a mayor dificultad.
Mayormente, las indicaciones incluyen patologías benignas, tales como:
Indicaciones
Los diferentes tipos de histerectomía laparoscópica pueden ser realizados de acuerdo a cada patología y a la experiencia del ginecólogo. El proceso de entrenamiento para realizar la histerectomía laparoscópica es largo; el cirujano debe ser experto en laparoscopia y progresivamente escogerá pacientes de menor a mayor dificultad.
Mayormente, las indicaciones incluyen patologías benignas, tales como:
- Miomatosis uterina.
- Endometriosis.
- Hemorragia uterina anormal.
- Masas anexiales benignas.
- Dolor pélvico crónico en relación a adherencias, secundarias a enfermedad inflamatoria pélvica o cirugía previa; patologías que usualmente requerían de un acceso abdominal para la histerectomía.
Dentro de la histerectomía laparoscópica los
médicos pueden extirpar el útero de tres modos:
- Histerectomía “simple” laparoscópica: el cirujano extirpa el útero a través de un “cánula” especial (trocar) después de desmenuzar cada uno de sus tejidos. El trocar y el instrumental utilizado para cortar y suturar se introduce previamente a través de pequeñas incisiones practicadas en el abdomen.
- Histerectomía radical laparoscópica: el médico extirpa además del útero, también el aparato de sostén del órgano y, en determinados tumores, una parte de la vagina (manguito vaginal) así como los ovarios y las trompas de Falopio.
- Histerectomía supracervical asistida por laparoscopio (HSL): extirpación parcial del útero. Ventaja: se conserva el cuello del útero (cérvix).
La ventaja de este procedimiento quirúrgico laparoscópico es que se trata de una técnica mínimamente invasiva que no requiere más que unas incisiones mínimas en la piel, por lo que tan solo deja pequeñas heridas en el abdomen.
La desventaja es que el cirujano no puede palpar directamente con las manos y con ello detectar tejidos que podrían ser sospechosos. Asimismo, estas condiciones le dificultan hacer frente a posibles complicaciones, como un sangrado.
MIOMECTOMIA
LAPAROSCÓPICA
Miomas
uterinos
El mioma uterino es una tumoración del útero que casi
siempre es benigna y puede desarrollarse dentro de la cavidad uterina (donde
tiene lugar el embarazo), en el interior de la pared muscular del útero o en la
superficie externa del órgano.
El crecimiento de los miomas uterinos depende de
la hormona llamada estrógeno. Mientras una mujer con miomas esté
con ciclos menstruales, estos en general seguirán creciendo de manera
lenta, cuando el crecimiento es rápido hay que sospechar una probable
malignización.
Es difícil encontrar miomas en mujeres menores de 20 años de edad o en mujeres posmenopáusicas.
Los miomas uterinos comienzan como pequeñas lesiones que se diseminan a lo largo de las paredes musculares del útero y pueden ser tan pequeñas que suele ser necesario un microscopio para observarlas. Sin embargo su crecimiento puede ser de gran tamaño, pudiendo abarcar todo el útero y en ocasiones llegar a pesar varios kilos. Aunque es posible que sólo se desarrolle un mioma uterino, generalmente hay más de uno.
Cuando un mioma uterino cuelga de un tallo largo,
pudiendo estar adherido al exterior o interior de la pared del
útero, se denomina mioma pediculado. Dicho mioma puede torcerse y causar
una oclusión de los vasos sanguíneos que irrigan el tumor y este
hecho genera dolor y requiere cirugía.
Tipos de
miomas
Las características de
los miomas son:
- Número: pueden ser únicos o múltiples, lo cual es más frecuente.
- Tamaño: muy variable, desde muy pequeños, hasta algunos que llegan a pesar varios kilos (el más grande extirpado pesaba unos 60 kilos).
- Localización: suelen localizarse en el cuerpo uterino, pero podrían estar en cualquier zona del útero.
Los miomas del cuerpo
uterino se forman por una proliferación patológica de la capa muscular, pero en
su crecimiento pueden desarrollarse hacia la cavidad abdominal (miomas
subserosos), hacia la cavidad endouterina (miomas submucosos), o mantenerse en
el espesor del miometrio (miomas íntramurales). Estos son los tipos de miomas
existentes:
- Miomas subserosos: constituyen el 40% de los miomas uterinos. Pueden alcanzar un tamaño considerable sin producir síntomas, o revelarse por una complicación mecánica al comprimir a órganos vecinos.
- Miomas intramurales: son los más frecuentes (55%), proliferando en la porción central del miometrio, y produciendo un aumento del tamaño del útero.
- Miomas submucosos: son los menos frecuentes, pero son los que más síntomas dan, ya que suelen producir un aumento del sangrado menstrual, que en algunos casos puede ser muy abundante, y originar problemas a la paciente como anemia ferropénica. Además, estos son los que más posibilidades tienen de malignizar.
- Miomas pediculados: los miomas submucosos y subserosos pueden volverse miomas pediculados al crecer y quedar sujetos a la pared del útero a través de un fino cordón denominado pedículo, este mioma puede crecer hacia adentro del útero o hacia fuera de la cavidad uterina, este alargamiento causa la necrotizacion (muerte celular) del mioma.
Síntomas
Los síntomas de los miomas son:
- Hemorragias profusas durante la menstruación.
- Menstruaciones dolorosas.
- Pérdidas de sangre durante todo el mes.
- Anemia (carencia de glóbulos rojos).
- Estreñimiento y aumento de la producción de orina.
- Subfertilidad y abortos espontáneos.
- Sensación de presión o de distensión en la parte inferior del abdomen.
- Calambres pélvicos o dolor con los períodos.
SIGNOS
Y EXÁMENES
El examen pélvico o tacto vaginal, muestra un útero
agrandado, generalmente de contorno irregular y con un aspecto tumoral.
Este diagnóstico es generalmente confiable, sin embargo, en algunos casos se
dificulta, especialmente en las mujeres obesas. Los miomas se pueden confundir
en ocasiones con los tumores ováricos, con los procesos inflamatorios de
las trompas y con el embarazo.
Una ecotomografía Transvaginal o pélvica abdominal,
generalmente es suficiente para confirmar el diagnóstico, sin embargo puede ser
necesario recurrir a un Scanner o Resonancia Magnética pélvica.
Es ocasiones es necesario realizar un procedimiento de
dilatación y legrado de la cavidad uterina bajo anestesia
para disminuir el sangrado y descartar patologías
maligna asociada. Laparoscopía pelviana, en ocasiones puede ser
necesaria para descarta otras afecciones potencialmente cancerosas.
Tratamientos
El tratamiento depende de la gravedad de los síntomas, de la edad de la paciente, si está o no en embarazo, del deseo de embarazos futuros, de su salud general y de las características de los miomas.
El tratamiento depende de la gravedad de los síntomas, de la edad de la paciente, si está o no en embarazo, del deseo de embarazos futuros, de su salud general y de las características de los miomas.
Observación
Si los miomas son pequeños, requerirán sólo de control ginecológico y ecográfico anual o dos veces al año para observar su crecimiento.
Si los miomas son pequeños, requerirán sólo de control ginecológico y ecográfico anual o dos veces al año para observar su crecimiento.
Tratamiento
médico
Uso
de anti inflamatorios y Anticonceptivos orales: Los
medicamentos antiinflamatorios no esteroidales (AINES), como el ibuprofeno, diclofenaco,
nimesulida, naproxeno y otros similares, suele ser necesarios cuando las
mujeres presentan cólicos o dolor con la menstruación para controlar el dolor. Los anticonceptivos orales (ACO) se usan para ayudar a controlar los períodos
menstruales abundantes y detener parcialmente el crecimiento de los
miomas uterinos. Los suplementos de hierro ayudan a prevenir y tratar la
anemia en las mujeres con menstruación abundante.
Uso de Agonista de GnRh:
En algunos casos se
utiliza la terapia hormonal con drogas, tales como los Agonistas de GnRh como
el Leuprolide Acetato inyectable, que permite reducir
transitoriamente el tamaño de los miomas uterinos. Este medicamento reduce
la producción de las hormonas estrógeno y progesterona, creando en el organismo
de la mujer una situación semejante a la menopausia. Los efectos
secundarios pueden ser severos y pueden abarcar sofocos, sequedad vaginal y
pérdida de la densidad ósea. El tratamiento hormonal suele durar de 3 a 6 meses
y sólo está indicado como terapia pre operatoria para disminuir el tamaño del
mioma y su sangramiento. Esto permitirá realizar una cirugía más limpia y
la paciente sangrará menos durante la cirugía.
Si la paciente no es operada, entonces los miomas uterinos comenzarán a crecer tan pronto se suspenda el tratamiento.
Si la paciente no es operada, entonces los miomas uterinos comenzarán a crecer tan pronto se suspenda el tratamiento.
Tratamiento
quirúrgico
La
miomectomía
es la intervención quirúrgica mediante la cual se extirpan
los miomas uterinos, también denominados fibroleiomiomas, leiomiomas,
miofibromas o fibroides.
La miomectomía deja el útero intacto y por lo tanto es el
tratamiento preferido para eliminar los miomas en la mujer que busca tener
hijos. La capacidad de lograr el embarazo aumenta con la miomectomía, pero no
está garantizada. En función del tamaño y la ubicación de las incisiones, cabe
la posibilidad también de que después de una miomectomía se necesite una
cesárea para el parto.
Técnica quirúrgica
Sección del músculo para llegar hasta la cápsula del mioma.
Toma y tracción del mioma y posterior separación de
éste del útero, se realiza con tijeras y coagulación bipolar para detener el
sangrado de los vasos. Posteriormente se sutura la cavidad donde estaba el
mioma con puntos separados o corridos intracorpóreos. En dos planos.
Coagulación con bipolar de los vasos nutricios del
mioma.
La aplicación de la laparoscopía es la técnica de elección en la gran
mayoría de los casos pues es semiambulatoria, el dolor es mínimo, prácticamente no hay dolor y la paciente tiene una rápida reinserción social y laboral. Se van de alta de la clínica el mismo
día o al día siguiente de la cirugía. No deja cicatrices porque se opera a
través de incisiones en la piel que no superan los 5 mm. Y el pronóstico
reproductivo es mejor, ya que al no exponer el abdomen al
medio ambiente del quirófano la generación de adherencias postoperatoria es
infinitamente menor.
INFERTILIDAD
La infertilidad es la incapacidad de la pareja de lograr una
gestación que lleve al nacimiento de un hijo, después de un año de mantener
relaciones sexuales sin métodos de planificación.
La infertilidad es un
problema de pareja y no es una enfermedad, sino consecuencia de una o varias
enfermedades.
La infertilidad es un problema frecuente que
consiste en la no concepción después de un año de mantener relaciones sexuales
sin ningún medio de planificación. Aproximadamente 20% de las parejas están
aquejadas por infertilidad, la cual podría ser curable en más del 90% de los
casos si se hiciera un diagnóstico adecuado. Sin embargo la falta de dicho
diagnóstico impide lograr el embarazo.
Generalmente la infertilidad se origina en ambos miembros de la
pareja y no en uno sólo, por lo que es indispensable estudiar tanto al hombre
como a la mujer.
La esterilidad es la incapacidad
total de concebir. Aproximadamente el 1.5% de las parejas son estériles, lo
cual significa que la única opción que tienen es la adopción.
Fecundidad es la capacidad de participar en la concepción de un embarazo y
depende de la edad de la pareja, la frecuencia del coito y la contracepción (o
planificación familiar) empleada.
Infertilidad masculina
La infertilidad y la
esterilidad son consecuencia de una o varias enfermedades. No son sólo una
enfermedad en sí. Es un problema de pareja donde hay problemas tanto en el hombre como en la mujer,
los cuales sumados resultan en la incapacidad de lograr el embarazo y parto.
La gran mayoría de las
parejas infértiles presenta problemas tanto en el hombre como en la mujer.
Son
muchas las causas de infertilidad y esterilidad
masculina, siendo las más frecuentes en orden de
importancia:
·
Infección del tracto seminal
·
Hipotrofia testicular
·
Retractibilidad testicular exagerada
·
Hipoplasia escrotal con localización testicular alta
·
Factores ambientales, profesionales, iatrogénicos
·
Antecedentes de criptorquidia
·
Obstrucción secundaria del tracto seminal
·
Hipogonadismo
·
Alteraciones hormonales difusas o mixtas
·
Falla renal
·
Diabetes
·
Alteraciones hepáticas
·
Disgenesia
·
Criptorquidia
·
Factores inmunológicos
·
Problemas hematológicos
Existen otras causas como dificultades de erección e eyaculación
inadecuada, prostatectomía, esclerosis múltiple, alteraciones del hipotálamo,
menos reconocidas pero que dificultan o impiden la fertilidad en el hombre. Muy
frecuentemente coexisten varias de las causas anteriores y el encontrar una
causa no descarta la presencia simultánea de otras. El tratar un solo problema
tampoco resolverá la infertilidad.
Los
casos más frecuentes de pareja infértil son aquellos en los cuales existe una
causa masculina de menor importancia y unas causas femeninas también de menor
importancia, que sumadas originan
esterilidad. Por tanto el estudio ideal debe evaluar tanto al hombre como
a la mujer.
El tratamiento de la
infertilidad (esterilidad) masculina depende de la causa y puede ser tan simple
como recibir antibióticos y antinflamatorios, o determinar las causas de
la hipertensión y corregirla para suspender los antihipertensivos que
afectan la fertilidad. Las causas de infertilidad más frecuentes son las más
simples de corregir siempre y cuando se diagnostiquen oportunamente, lo cual
rara vez se hace con los estudios convencionales de fertilidad. La detección de
estas causas frecuentes se consigue mediante un examen de amplio espectro y
alta precisión siendo el ideal el CMP-Infertilidad.
Infertilidad
femenina
Como decíamos arriba aproximadamente 20% de las parejas tienen
dificultad para lograr el embarazo. Y la gran mayoría de las parejas infértiles
presenta problemas tanto en el hombre como en la mujer.
Ni la infertilidad ni la
esterilidad son enfermedades ni existe una solución mejor que otra. Estos
trastornos son únicamente manifestaciones de verdaderas enfermedades o
defectos, sin cuyo diagnóstico la posibilidad de embarazo será remota o
imposible.
Usualmente los problemas que
originan la infertilidad femenina son fáciles de resolver. Afortunadamente rara
vez son graves o incurables.
Pese a ello muchísimas
mujeres son sometidas infructuosamente a procedimientos extremos, costosos y
eventualmente peligrosos.
El problema radica en no
detectar oportuna y correcta de las causas de infertilidad
Las causas de infertilidad
femenina son múltiples y por tanto no existe un solo tratamiento para curar la
infertilidad. El tratamiento depende de la causa.
Las principales causas de
infertilidad y esterilidad femenina se originan en:
- Útero, por malformaciones, adenomiosis, infecciones y tumores.
- Cérvix (cuello) por malformaciones, endometriosis, cirugía, quistes, infecciones y tumores.
- Trompas, por obstrucción originada principalmente por endometriosis, infecciones, malformaciones, ectópicos antiguos y tumores.
- Enfermedad Inflamatoria Pélvica, por infecciones y endometriosis.
- Ovarios, por tumores, quistes y endometriosis.
- Vagina, por alteraciones del moco cervical, alergia, infección, traumatismo, lubricantes, etc.
- Enfermedad crónica como colagenosis.
- Antecedentes de exposición materna a dietilestilbestrol (DES).
- Enfermedades de la Tiroides.
- Hiperprolactinemia, causada por tumores hipotalámicos, medicamentos y factores metabólicos.
- Obesidad.
- Pérdida de grasa corporal, especialmente por ejercicio intenso, o dieta severa.
- Stress físico y/o psicológico, asociado a alteraciones físicas o metabólicas. El stress por si sólo es muy poco probable que cause infertilidad.
- Anorexia o Bulimia.
- Alcohol y drogadicción.
- Enfermedades hepáticas que afectan el metabolismo de los estrógenos.
- Enfermedad de las suprarrenales.
- Diabetes.
- Tabaquismo
- Algunas dietas.
- Otros tóxicos.
- Edad avanzada. A medida que aumenta la edad por encima de los 35 años comienzan a reducirse las posibilidades de embarazo. La posibilidad de conseguir el embarazo se reduce con la edad porque los órganos reducen su capacidad de máximo funcionamiento con el tiempo. Los óvulos se crean crecen y mueren al igual que toda materia viva y requieren que el entorno y los espermatozoides estén saludables para lograr el embarazo. Pero esto es muy relativo pues muchas mujeres quedan embarazadas sin problemas después de esta edad.
Muy frecuentemente coexisten varias de las causas anteriores y el
encontrar una causa no descarta la presencia simultánea de otras. El tratar un
solo problema tampoco resolverá la infertilidad.
Los síntomas más comunes que presenta la mujer con problemas de
fertilidad son:
- ciclos
irregulares o ausencia de ciclo
- coágulos
con la menstruación
- cólicos
menstruales
- cambios
importantes en el estado de ánimo antes o durante el período
- dolor
de cintura
- dolor
durante la relación sexual
- flujos
- hemorragia
menstrual abundante o muy larga
- hemorragias
genitales anormales
- inflamación
abdominal baja
- manchado
café al pasar el período
- menstruación
olorosa
- nauseas,
vómito o mareo cuando va a llegar el período
Las reacciones inflamatorias
originadas por infecciones y endometriosis suelen ocasionar obstrucción,
adherencias, formación de quistes, etc., con efectos negativos para la
fecundidad. Así, el tratar la inflamación mejora las posibilidades de embarazo,
siempre y cuando no haya otras causas asociadas.
Pruebas y exámenes
La
decisión sobre el momento para buscar tratamiento para la infertilidad depende
de su edad. Los proveedores de atención médica a menudo sugieren que las
mujeres menores de 30 años deben tratar de quedar embarazadas por sí solas
durante un año antes de hacerse exámenes.
Muchos expertos recomiendan que las
mujeres mayores de 35 años intenten concebir únicamente durante 6 meses. Si no
se presenta un embarazo en ese período de tiempo, deben hablar con su proveedor
de atención.
Las pruebas para determinar la
infertilidad incluyen una historia clínica y un examen físico completos de
ambos compañeros.
En la mayoría de los casos, se
necesitarán exámenes de sangre e imagenológicos. En las mujeres, estos exámenes
pueden incluir:
- Exámenes de sangre para verificar el nivel de hormonas, por ejemplo, progesterona y hormona foliculoestimulante.
- Pruebas hormonales.
- Histerosalpingografía (HSG).
- Ecografía.
- Histeroscopia.
- Legrado endometrial.
- Laparoscopia.
Los exámenes en los hombres pueden incluir:
- Análisis de semen.
- Examen de los testículos y del pene.
- Ecografía de los genitales masculinos (algunas veces se hace).
- Exámenes de sangre para verificar los niveles hormonales.
- Biopsia testicular (rara vez se hace).
tratamiento
Infertilidad
tubarica:
La cirugía tubarica (plastia).
- Desanglutinacion.
- Corrección de la fimosis.
- Salpingoplastia.
Ante la presencia de un hidrosalpinx o de un piosalpinx no debe dudarse
en drenarlo por
medio de una salpingostomia.
Se debe liberar, resecar o cortar las adherencias
pelviperitoneales.
La trompa uterina conglutinada (enroscada sobre si misma
por adherencia) se debe desaglutinar.
Si las fimbrias están alteradas se deben mejorar, técnica conocida
como fimbrioplastia.
Infertilidad
ovárica:
Biopsia de ovario: el problema fundamental de la biopsia de ovario estriba en que este tejido sufre cambios en algunas áreas de su superficie y en otras no, por lo cual un fragmento puede no ser representativo de la estructura global del ovario.
Electrocauterizacion de los ovarios:
- La indicación fundamental de la electrocoagulación de los ovarios es en los ovarios poliquisticos que no han respondido al manejo médico.
- El drilling (trepanado, taladrado) del ovario por laparoscopia es la técnica descrita. La desventaja fundamental es que pueden aparecer adherencias.
Adherencias
El tratamiento de las adherencias pelviperitoneales es la resección
laparoscópica, no existe otro tratamiento valido.
ESTERILIZACIÓN
QUIRÚRGICA FEMENINA
La esterilización quirúrgica es un método anticonceptivo es
la eliminación de la fertilidad mediante el uso de algún tipo de cirugía,
procedimiento invasivo o mínimamente invasivo del tracto reproductivo femenino.
En cualquiera de sus formas se considera un procedimiento IRREVERSIBLE que
conduce a infertilidad definitiva o esterilidad. Debes tener presente que
existe el arrepentimiento en un 10% de las pacientes y aproximadamente 1% de
las pacientes pide una reversión (por nueva pareja) y los resultados son
pobres. Piénsalo bien que la vida da muchas vueltas y las decisiones pueden no
ser el correcto tiempo después.
¿En qué
consiste la esterilización?
Los óvulos se producen en los ovarios de la mujer. Todos los
meses, se libre un ovulo. El ovulo pasa por una de las trompas de Falopio y se
dirige al útero. La esterilización bloquea las dos trompas. El embarazo no
puede ocurrir si el esperma no puede llegar al óvulo.
Vías de
abordaje
- Minilaparatomia suprapubica.
- Minilaparatomia infraumbilical.
- Colpotomia posterior.
- Via vaginal.
- Laparoscopia directa.
- Videolaparoscopia.
- Histeroscopia.
Técnicas
quirúrgicas
Laparatomia:
Pomeroy
Por su
sencillez es una de las técnicas más difundida, aunque se le han añadido tantas
variantes que casi no se sigue la técnica clásica. Se coloca una pinza de
Babcock para formar un asa en la unión de la parte media con la parte proximal
de la trompa, se liga la base del asa con material de sutura absorbible, sin
aplastamiento y luego se secciona la parte superior del asa. El fin que esta
técnica persigue es la rápida absorción del material de sutura para permitir
que los cabos seccionados se separen, los cuales cicatrizarán y cerrarán
posteriormente. Por esta razón, es importante no aplastar la base del asa y
usar un material de absorción rápida que asegure un buen control del sangrado
mientras ocurre la cicatrización; de lo contrario se pueden formar fístulas
como sucede con la técnica de Madlener.
Irving
El principio de la técnica es el de producir un circuito
cerrado útero-tubárico, al implantar la porción proximal de la trompa en la
pared uterina anterior. Se aísla un segmento del tercio proximal de la trompa,
se realiza doble ligadura con una sutura sintética reabsorbible para luego
seccionar la trompa. Se libera el muñón tubárico proximal del mesosalpinx, para
luego abrir un túnel con una pinza de Crille pequeña en la superficie anterior
del útero, cerca del cuerno, y allí se implanta la trompa.
La técnica original introduce la porción distal en el
ligamento ancho, pero esto no aumenta la eficacia de la esterilización y puede
lesionar vasos sanguíneos, sobre todo en el periparto y puerperio, porque la
trompa se inserta con la intención de evitar la recanalización y falla de la
técnica. El bajo índice de fracasos se hace a expensas de un tiempo quirúrgico
largo mediante una técnica complicada y con más sangrado por la mayor
vascularización del útero durante el embarazo. Además, si se hace en el
intervalo, la incisión abdominal debe ser grande por lo cual no es una técnica
muy recomendada.
Uchida
Es una de las técnicas más seguras con la ventaja de que no
compromete la circulación úte-roovárica, como ocurre con las otras técnicas y
con lo que se ha querido explicar algunos de los tras-tornos del ciclo
menstrual que se presentan luego de la ligadura y que se conoce con el nombre
de “síndrome posttubárico”, el cual se discutirá posteriormente.
La técnica consiste en tomar la parte media y proximal de
la trompa con 2 pinzas de Babcock, se procede a la inyección de una solución
salina para separar el peritoneo que cubre la trompa, se secciona y se
exterioriza el oviducto, el cual es ligado y cortado. Se remueve una porción de
trompa que puede variar según el gusto del operador, aunque se recomienda que
no sea mayor de 1 cm para facilitar una eventual reanastomosis. Al realizar la
sección, queda un cabo proximal y uno distal, se procede a cerrar el peritoneo
con puntos continuos, de tal forma que el cabo proximal quede dentro del
ligamento ancho y el distal hacia la cavidad abdo-minal. Como se observa, la
arteria útero-ovárica no es ligada con esta técnica.
Esta es sin duda alguna la técnica más efectiva, por tanto,
es recomendada para aquellas mujeres en las cuales el embarazo representa un
riesgo importante.
Parkland
Esta técnica fue descrita en 1989 y consiste en una
salpingectomía parcial media, diseñada con el fin de evitar los riesgos de
adherencias y subsecuente recanalización. Una vez identificada la trompa, se
toma con un Babcock en la porción media y se busca una porción avascular del
mesosalpinx. Con una pinza de Crille se diseca y abre un ojal, dejando libre un
segmento del oviducto de aproximadamente 2,5 cm. Si no se encuentra un espacio
avascular, con el electrobisturí se pueden cauterizar pequeños vasos en el
mesosalpinx para luego perforarlo con el Crille. Se realizan dos ligaduras con
material reabsorbible, para luego resecar 2 cm del oviducto entre las suturas.
Kroener
Consiste en practicar una ligadura con material no
absorbible en la porción distal de la trompa y amputar la fimbria. Por esta
razón, se la conoce también bajo el término de fimbriectomía. La técnica es muy
efectiva porque elimina la fimbria que es una parte indispensable en el
mecanismo de captación del óvulo. Ofrece la ventaja que sólo afecta el
suministro vascular de la parte distal de la trompa, sin alterar el riego
sanguíneo del ovario, y elimina la posibilidad de ligar por error el ligamento
redondo, causa frecuente de fracasos con otras técnicas.
Medlener
Esta es una de las técnicas más antigua y sencilla y se
puede considerar como una verdadera ligadura, porque en casi todas las demás
técnicas, además de ligar, se seccionan las trompas. Se realiza mediante una
pinza de Babcock con la que se toma la trompa y se forma un asa en la unión de
la parte media con la parte proximal de la trompa. Se procede al aplastamiento
de las dos ramas del asa con una pinza de Kelly y se ligan firmemente con
material de sutura no absorbible.
No es una técnica recomendable porque se ha señalado una
alta incidencia de embarazos, debido a que en la zona de aplastamiento se puede
producir una fístula por donde pueden pasar los espermatozoides.
Histeroscopia:
Consiste en la introducción de un sistema óptico a través
del cuello uterino y una vez visualizado el ostium tubárico realizar la EQ. Se
han descrito dos tipos de técnicas transcervicales.
- Las destructivas, en las que el segmento intramural de la trompa es destruido por electrocirugía o agentes esclerosantes como gelatina de formaldehido, nitrato de plata, quinacrina y metilcianocrilato.
- La oclusión mecánica del ostium tubárico mediante tapones u otros dispositivos.
Electrocoagulación: Mediante
la cual se pasa la corriente eléctrica hasta que el tejido toma una coloración
blanquecina. De esta manera se produce una coagulación de las proteínas de las
células de la trompa produciendo oclusión de su luz.
Electrocoagulación
y sección: El procedimiento anterior se puede complementar mediante
sección de la zona de tejido coagulada.
Electrocoagulación,
sección y remoción: Se puede practicar la electrocoagulación y
sección a ambos lados de la pinza, mediante una tijera especial, y remoción de
una parte de la trompa. Esta última es la técnica más recomendable y la que
estadísticamente ha dado mejores resultados, aunque es la más laboriosa.
Dispositivos oclusivos:
Clips de Hulka
Este clip consta de dos mandíbulas hechas de lexan,
sostenidas en un extremo por un pequeño dispositivo de metal de 2 mm. Cada
mandíbula muerde la superficie opuesta con unos dientes que tienen en su
superficie interna y luego un resorte de acero es empujado sobre las mandíbulas
para sostenerlo cerrado sobre la trompa (Hulka et al, 1976). Tiene la ventaja
que el segmento tubárico destruido es tan sólo de 3 mm, ofreciendo una mejor
oportunidad para la reanastomosis que cuando se usa la electrocoagulación.
Tiene una tasa de fracasos de 2/1 000, aunque una tasa acumulada para 10 años
más alta (Chi, 1980). Las complicaciones resultan de dificultades mecánicas, se
puede caer el clip en el abdomen, en cuyo caso debe tratar de extraerse, u
ocurrir la oclusión incompleta porque quede mal ali-neado, requiriendo un nuevo
clip en esa trompa.
Anillo de Yoon
Se basa en la colocación de un anillo de silastic que es
totalmente inerte, en un segmento tubárico de 2 a 3 cm. El anillo tiene una
memoria elástica del 100%, mide 6 mm de diámetro y puede ser colocado con una o
dos punciones. El aplicador del clip consiste en 2 cilindros concéntricos,
dentro del cilindro interno hay una pinza para agarrar, elevar y retraer un segmento
tubárico. El anillo de silastic está colocado en el extremo distal expuesto del
cilindro interno y el cilindro externo mueve el anillo desde el cilindro
interno hacia la trompa que está sostenida por la pinza. El anillo se coloca en
la unión del tercio proximal con el tercio medio, ocluyendo una porción
tubárica de aproximadamente 2,5 cm. La principal complicación es el desgarro y
sangrado del mesosalpinx. Esto ocurre cuando la pinza agarra parte del meso
tubárico y lesiona los vasos sanguíneos.
Clips de Filshie
Es un clip hecho de titanio y sus ramas están recubiertas,
en su superficie interna, con silicón. Pesa 0,32 g y mide 12,7 mm de largo por
4 mm de espesor. Es radio-opaco y consta de 2 ramas articuladas, la inferior es
curva en su extremo distal de forma que aprisione la rama superior cuando se
cierra sobre la trompa. Esta rama está provista de un tallo plástico, de manera
que el operador lo inserte en el aplicador sin tocar el clip. El segmento tubárico
destruido mide sólo 4 mm y el clip se coloca aproximadamente a 1-2 cm del
cuerno. Tiene la ventaja que puede incluir trompas con mayor espesor que lo
normal, y, al igual que el de Hulka, no producir mucha lesión ni remoción de
trompa, lo cual hace más fácil una eventual reanastomosis. La principal
complicación es la caída del clip, en cuyo caso se procede a colocar uno
adicional y se deja el otro en el abdomen.
Otras tecnicas
- Fimbrectomia.
- Salpingestomia.
- Histerectomia.
- Cooke.
- Colpotomia: Medlener, Pomeroy, Dispositivos oclusivos ( hulka, yoon y filshie).
- Culdoscopia (igual a la laparatomia).
- laparoscopia.
¿Qué tan
segura es la esterilización?
En la mayoría de los casos, la esterilización femenina es
segura. Sin embargo, como en todo procedimiento médico, existen riesgos.
Uno de los posibles riesgos es que las trompas se vuelvan a
unir espontáneamente, pero esto es muy poco frecuente.
¿Cuál
es la efectividad de la esterilización quirúrgica?
La efectividad reportada es mayor del 99.5%. Típicamente se
habla de 1 embarazo por cada mil pacientes esterilizadas.
Ventajas
- La esterilización es segura y, dado que es de por vida, es simple y conveniente. Permite que la mujer disfrute del sexo sin preocuparse por los embarazos.
- La esterilización no altera las hormonas. Los ovarios siguen produciendo las hormonas que influyen sobre el cabello, la voz, el impulso sexual, el tono muscular y el tamaño de los senos.
- La esterilización no produce síntomas de menopausia ni adelanta la menopausia. La mayoría de las mujeres que han sido esterilizadas continúan teniendo una menstruación normal.
- Es una intervención quirúrgica segura, con una baja incidencia de complicaciones fatales. Además, el riesgo es una sola vez cuando la paciente se opera y no es constante como ocurre con la pastilla, el dispositivo intrauterino, etc.
- Es el método ideal para aquellas parejas que no desean más hijos, en razón de que es uno de los métodos más efectivos.
- La efectividad de su costo es máxima, porque es amortizado por el resto de los años de vida fértil. Por otra parte, con el resurgimiento de la cirugía laparoscópica y los procedimientos ambulatorios, se puede aumentar su seguridad y disminuir el costo para hacerlo más accesible a la población de bajos recursos.
- Se puede realizar en el puerperio inmediato o al momento de la resolución del embarazo sin incrementar, en forma significativa, la morbilidad ni los costos.
- Entre otras ventajas se encuentra el no tener efectos colaterales importantes, no hay nada que comprar, ni recordar para tomar y no interfiere con la espontaneidad del deseo sexual.
- Es un procedimiento que se realiza una sola vez, por tanto, no requiere de una motivación sostenida, de controles médicos periódicos, ni de gastos en la adquisición de productos anticonceptivos, aunque requiere de una erogación importante o considerable para el momento de practicar el procedimiento.
Desventajas
- Irreversible: Debes asumir que nunca más podrás tener bebés de manera natural sin la ayuda de una cirugía reconstructiva tubárica, un procedimiento de reproducción asistida tipo Fertilización in vitro o la adopción.
- La reconstrucción tubárica tiene una tasa elevada de fallas y de riesgo de embarazo ectópico.
- Toda cirugía tiene riesgos: dolor, infección, sangrado, tromboembolismo, complicaciones anestésicas, muerte.
- Arrepentimiento: hasta un 10% de las mujeres se arrepienten y sufren cierto grado de depresión debido a la irreversibilidad del método. Aun en casos de mujeres que no quieren tener más bebés el saber que nunca más podrán hacerlo les genera cierta tristeza. La causa más frecuente de solicitud de reversión de la esterilización quirúrgica es el cambio de pareja, un nuevo matrimonio.
- No protege contra las enfermedades de transmisión sexual.
- La cirugía reconstructiva de trompas no es especialmente buena ni efectiva así que si deseas tener otro bebé lo más probable es que necesites un procedimiento asistido avanzado o la adopción.
Complicaciones
- Nauseas y vómitos.
- Infeccion.
- Desgarros y hematomas.
- Hemorragia.
- Síndrome post-tubárico.
- Embarazo.
- Cancer genital.
- Trastornos psicologicos.
- Complicaciones propias de la endoscopia.
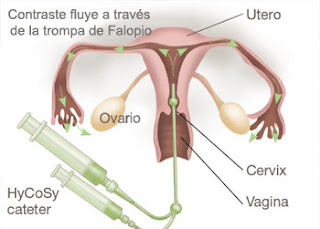
HISTEROSCOPIA
La histeroscopia es un procedimiento diagnóstico que
permite la visualización directa del canal cervical y de la cavidad uterina.
La histeroscopia
en consulta o ambulatoria es una técnica que permite
diagnosticar y tratar gran parte de la patología uterina intracavitaria en un
solo acto, dejando para el quirófano casos muy seleccionados.
La histeroscopia
diagnóstica consiste en introducir una lente
(histeroscopio) a través del cuello del útero para visualizar la cavidad
uterina.
A la lente se le puede adaptar una cámara y ésta conectarse
a un monitor para que la exploración sea más sencilla. Igualmente, se puede
adaptar un vídeo para grabar las imágenes que se van obteniendo.
Cuando la misma técnica
histeroscópica ya comentada se utiliza para tomar muestras, resecar
formaciones endometriales o intervenir, se denomina quirúrgica.
La histeroscopia sirve para estudiar el endometrio, morfológica y funcionalmente.
Como la cavidad uterina es un espacio virtual (está cerrado, salvo que algo lo distienda) hace falta ayudarse durante la histeroscopia de un medio que distienda dicha cavidad.
Actualmente los medios que se utilizan son de dos tipos: gaseosos (CO2) o líquidos -suero salino, solución de glicina al 3%, Dextrano-. Para la histeroscopia diagnóstica generalmente se utiliza CO2 o suero salino.
Indicaciones
- Cuando se presentan alteraciones del ciclo menstrual y metrorragias.
- Para la realización de estudios de esterilidad o infertilidad (abortos de repetición).
- Para el diagnóstico de alteraciones morfológicas de la cavidad uterina (pólipos, miomas, hiperplasia).
- Para localizar cuerpos extraños o restos placentarios.
- Para realizar el estudio y control de malformaciones uterinas (tabiques).
- Extraer adherencias que pueden ocurrir a raíz de infecciones o cirugías previas.
- Diagnosticar la causa del aborto natural repetido cuando la mujer ha tenido más de dos abortos naturales consecutivos.
- Localizar un dispositivo intrauterino (IUD).
- Realizar un procedimiento de esterilización, durante el cual el histeroscopio se usa para colocar implantes pequeños en las trompas de Falopio de la mujer como un método permanente anticonceptivo.
Los hallazgos más habituales son:
- Los pólipos:
- Los miomas o fibromas intrauterinos:
- Las malformaciones uterinas, como el útero septo o tabicado:
- La hipertrofia o crecimiento exagerado del endometrio, causante de menstruaciones excesivas:
¿Cómo se
realiza?
La paciente se tumba en posición ginecológica y se le
coloca un espéculo para ensanchar la abertura vaginal. Posteriormente se limpia
la vagina y el cuello del útero con una solución de yodo y se pinza el cuello
para sujetarlo.
A continuación, se adapta el histeroscopio al canal a
través del orificio cervical externo y se va introduciendo lentamente de una
pequeña óptica de 3-4 mm de calibre, haciendo que el gas o el medio de
distensión dilate el orificio cervical interno.
En ocasiones, hace falta administrar anestesia en el cuello
del útero mediante inyecciones en él.
Instrumental
- Telescopio de Bettocchi de 2,9 mm de diámetro, con visión oblicua de 30°.
- Resectoscopio de 9 mm, para la cirugía mas compleja.
Contraindicaciones
Absolutas:
- Estar embarazada.
- Endometritis aguda.
- Antecedente reciente de infección pélvica aguda o de repetición reactivada por alguna técnica diagnóstica semejante.
Relativas:
- Lesión uterina reciente (perforación o presencia de tumoración maligna dentro del útero).
- EIP crónica.
- Gestación precoz.
- Sangrado uterino profundo.
- Cáncer de cérvix.
- Cáncer de endometrio.
Complicaciones
- Dolor.
- Hemorragia.
- Lesión cervical.
- Infección.
- Anestesia.
- Embolias.
- Perforación uterina.
- Quemaduras si se utiliza electrocirugía en zonas que no debe intervenirse, con la posterior realización de una perforación del útero en la zona de la quemadura.
CIRUGIA
ROBÓTICA
La Cirugía Robótica también conocida como cirugía laparoscópica
asistida por robot, que viene a suplir las limitaciones de la
cirugía abierta y laparoscópica convencional, permitiendo practicar cirugías
más seguras y mínimamente invasivas especialmente en aquellas cirugías
complejas y técnicamente difíciles y por sus enormes ventajas cada día es mayor
su demanda en el mundo.
La cirugía robótica permite al cirujano realizar la
intervención a distancia manejando los brazos del robot y el instrumental
quirúrgico operatorio por medio de controles ubicados en una consola y
visualizando el campo operatorio en una pantalla.
Como respuesta a ésta necesidad del país y manteniéndose a
la vanguardia de la tecnología mundial, se crea Cirurobotica Marly
Litomédica S.A. en septiembre del 2009, con la adquisición
del Robot DaVinci Intuitive, primero en Colombia, de última generación
con el respaldo científico y económico de la Clínica de Marly y
Litomédica, Instituciones líderes a nivel nacional y en la región,
acompañadas por un grupo de reconocidos Médicos Urólogos,
Ginecólogos, Cirujanos Generales, Cirujanos Cardiovasculares y Anestesiólogos,
proyecto que sin duda marcará un hito para nuestros pacientes y la
comunidad científica de nuestro país y Latinoamérica.
El primer uso del robot en cirugía fue en 1985 en un
procedimiento neuroquirúrgico, se utilizó para orientar una aguja en una
biopsia de cerebro; más tarde surge el concepto de telepresencia, por medio del
cual el cirujano puede operar al paciente a distancia.
El robot Da Vinci está diseñado para traducir los
movimientos de la mano del cirujano, en movimientos más refinados, eliminando
los temblores y utilizando instrumental diminuto comparado con el tamaño de la
mano del médico; así mismo cuenta con pantallas de alta resolución que muestra
la imagen en tres dimensiones, lo cual permite al cirujano tener una sensación
de inmersión total brindando beneficios tales como : imágenes ampliadas,
eliminación de puntos ciegos durante la cirugía, profundidad y áreas de tamaño
normal, y brillo natural, dando mayor precisión durante el procedimiento.
Da Vinci® Surgical System:
- Monitor del asistente.
- Robot quirúrgico.
- Los instrumentos intercambiables con tecnología Endo-Wrist siguen al mismo tiempo los movimientos de la mano y la muñeca del cirujano.
- El cirujano en la consola operatoria.
- El cirujano aplica movimientos manuales de cirugía abierta, que los instrumentos duplican con precisión en el campo operatorio.
El Da Vinci® Surgical System es un sistema robótico
asistido informáticamente que permite al cirujano operar de forma
menos invasiva y más segura.
El sistema consta de dos partes principales:
- La consola del cirujano, en donde se encuentran la pantalla que traduce las imágenes en alta resolución y 3-D obtenidas por la cámara endoscópica y los controles manejados por el cirujano sentado en una posición cómoda y ergonómica.
- El Robot Quirúrgico, que se localiza en los extremos de la mesa quirúrgica y consta de 4 brazos:
- Brazo para el sistema de visión, que sostiene una cámara endoscópica en 3-D de alta resolución.
- Dos brazos para el instrumental quirúrgico
- Cuarto brazo para separador del campo operatorio.
Descripción
La cirugía robótica es una técnica en la cual un cirujano
lleva a cabo la cirugía usando una consola que controla de manera remota
instrumentos muy pequeños fijados a un robot.
Este procedimiento se hace bajo anestesia general (usted está dormido y sin
dolor). El cirujano se sienta en una estación al lado del paciente (consola del
cirujano) y dirige los movimientos del robot. Otra parte del sistema consiste
en una mesa (consola del paciente) con una torre y brazos robóticos a los
cuales se fijan los instrumentos quirúrgicos.
Primero el cirujano introduce los instrumentos en el cuerpo del paciente a
través de pequeñas incisiones. Siempre bajo la dirección del cirujano, el robot
replica los movimientos de la mano del médico para llevar a cabo el
procedimiento.
Un tubo delgado con una cámara adherida a su extremo (endoscopio) le permite al
cirujano visualizar imágenes tridimensionales y en formato HD del interior del
cuerpo, altamente ampliadas en un monitor y en tiempo real.
¿Quiénes
pueden practicarla?
Únicamente pueden operar los cirujanos que han tenido un
proceso de entrenamiento, apoyados por el Hospital y la Institución de
Intuitive, para su certificación.
Beneficios
- La cirugía robótica otorga muchos beneficios, como lo son:
- Recuperación más rápida.
- Considerablemente menos dolor.
- Menor riesgo de infección.
- Poca pérdida de sangre.
- Menos transfusiones.
- Cicatrices más pequeñas.
- Regreso pronto a las actividades cotidianas.
- Corta estancia hospitalaria.
- Disminución de infecciones posterior a cirugía.
- Menor riesgo de complicaciones.
Indicaciones
de cirugía laparoscópica ginecología asistida por robot:
- Histerectomía abdominal
- Linfadenectomia
- Miomectomia
- Anastomosis Tubárica
- Uretrocistopexia
- Sacrocolpopexia
Ventajas
de la cirugía robótica
En lo que respecta a la cirugía:
- Precisión, ya que elimina cualquier temblor del cirujano.
- Destreza, el cirujano con la ayuda de la tecnología puede desenvolverse mejor y más cómodo durante el procedimiento.
- Control, el cirujano tiene más control sobre la cirugía.
- Mejor visualización, al ser ésta en tercera dimensión y en formato HD.
- Mayor alcance de movimientos, los brazos del robot pueden rotar hasta 360°.
- Mejor acceso a las cavidades, los instrumentos del robot al ser tan diminutos, pueden llegar a áreas del cuerpo más lejanas y de difícil acceso.















































































Estupendo. Te sugeriré para agregar : Culdolaparoscopia , Minilaparoscopy Assisted Natural Orifice Surgery y cirugia por orificios naturales. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3015810/
ResponderEliminar